糖尿病内科
糖尿病内科について
糖尿病とは
糖尿病とは、体内の重要なエネルギー源であるブドウ糖(血糖)が増えすぎてしまう、いわゆる「高血糖病」であり、体内で血糖を下げる役割を担う、膵臓から分泌されるホルモンであるインスリンの分泌が低下したり、作用不全を起こしたりすることにより発症してしまう疾患です。
糖尿病は、初期の段階ではほとんど自覚症状がなく、健康診断で初めて指摘されることも多く、放置すると次第に、
- 全身倦怠感
- 皮膚が乾燥して痒い
- 手足の感覚が低下する、または、チクチク指すような痛みがある
- 感染症によくかかる
- 頻尿
- 目がかすむ
- 性機能の問題(ED)
- 切り傷やその他の傷が治りにくい
- 空腹感やのどの渇きがひどくなる
上記の症状を引き起こしてきます。また、糖尿病は様々な合併症を引き起こし、脳卒中や心筋梗塞、腎不全や眼底出血などの動脈硬化を起こすだけでなく、悪性腫瘍の発生や、認知症発症とも強く関係すると言われています。そのため、進行した合併症を発症しないために、糖尿病の早期発見・早期治療が非常に重要であるといわれております。
診療範囲
当科では1型・2型糖尿病に加え、境界型糖尿病(いわゆる糖尿病予備群)から、様々な合併症を有する糖尿病まで幅広く対応し、急性合併症である糖尿病性ケトアシドーシス、高血糖高浸透圧症候群、重症低血糖に対する緊急入院加療、教育入院を積極的におこなっています。
また周術期血糖管理などの院内他科からの診療依頼へも積極的に対応しています。
糖尿病を有する患者さんに対して、食事療法および経口糖尿病治療薬、インスリン・GLP-1アナログ製剤を使用し、病態に合わせた最適・最新の治療法を選択するだけでなく、糖尿病と同様に動脈硬化を引き起こす、高血圧症・高脂血症・高尿酸血症や肥満症に対する治療もおこなっています。
糖尿病を放置してはいけません
国際糖尿病連合の発表によりますと、現在、世界の糖尿病有病者数は4億6,300万人に上り、2045年までに7億人に増加すると予測されています。日本の糖尿病人口は、現在、世界第9位で、糖尿病が強く疑われる人、糖尿病の可能性を否定できない人を合わせて約2,000万人いると言われています。日本の現在の医療費は約40兆円を突破しており、今後の更なる高齢化社会に伴い増加の一途を辿ると言われており、病気の早期発見・早期治療により、医療費の抑制やQOL低下の予防に貢献出来ます。
のどの渇きや全身倦怠感などの自覚症状がある方、糖尿病が心配な方や今まで検査を受けたことがない方、健診で異常を指摘された方などはいつでも当科までご相談下さい。
実施している検査
身長・体重・血圧測定から始まり、血液検査で血糖値およびHbA1c(採血時から過去1~2ヶ月間の平均血糖値を反映する)を検査するだけなく、その他、血中脂質(中性脂肪、HDLコレステロール、LDLコレステロール)、尿酸値なども同時に検査します。
検査結果に応じて疾患の有無・治療の必要性を検討します。必要に応じ、下記の検査も施行しています。
- 胸部レントゲン および 心電図
- 尿一般定性・沈査 および 微量アルブミン尿指数
- 胸部~骨盤部単純・造影CT
- 腹部超音波検査(腹部エコー)
- 心臓超音波検査(心エコー)
- 頸動脈超音波検査(頸動脈エコー)
- ABI(脈波:『血管年齢』を測定する検査)
- 脳血管MRI+MRA
診療スケジュール
基本的には予約外来の形をとっております。予約表持参の上、受付をお願いします。
予約を取られてない方は、直接受付窓口にお越しください。予約制となっており、予約患者さんの診察が優先となるため、予約のない新患患者さんや再診の患者さんには、長い時間お待ち頂く場合があります。事前にお電話(☎0276-46-0311)をして頂き、予約を取ることをお勧めいたします。
SWIPE
| 月 | 火 | 水 | 木 | 金 | 土 |
|---|---|---|---|---|---|
| ー | 李相翔 (総合内科外来にて) |
ー | 李相翔 (午前のみ;総合内科外来にて) |
李相翔 (午前のみ;総合内科外来にて) |
ー |
SWIPE
なお、上記日時以外でも緊急の相談などございましたら、当院までご連絡下さい。
受付時間
平日
午前 8:30〜11:30 午後 13:30〜16:00
診療時間
平日
午前 9:00〜12:00 午後 14:00〜16:30
- 休診日
- 土曜・日曜・祝祭日・夏季休暇・年末年始休診
*予約は基本的に30分間隔としております。
※9:00予約の場合は、9:00~9:30の間に診察となります。
お問い合わせはこちらまで0276-46-0311
入院診療
外来診療のみでは治療困難と考えられ、血糖コントロールが必要な患者さんに対しては、入院による治療、いわゆる教育入院をおこないます。教育入院では、患者さんの体格に合ったカロリー設定による食事療法や栄養士による栄養指導、各種合併症や悪性腫瘍の有無の検査、内因性インスリン分泌の評価をおこない、適切な治療方法を決定します。
入院中の適正カロリーの決定
<摂取エネルギー量の決め方>
①標準体重を決める
(身長m)2×22= kg
②摂取エネルギー量を決める(入院中は大体 27-28程度で決定)
| 軽労働(デスクワークや主婦) | 25-30kcal x標準体重(kg) |
|---|---|
| 中労働(立ち仕事) | 30-35kcal x 標準体重(kg) |
| 重労働(力労働) | 35kcal x 標準体重(kg) |
| 超肥満者 | 20kcal x標準体重(kg) |
→入院中の患者さんではだいたい27~28kcal/kgで入力する事が多い。
(過度なカロリー制限は間食や隠れ食いを誘発するため) 高血圧症がある患者さんでは、塩分制限も併用(塩分く6g)。
→栄養士による個別栄養指導の実施
糖尿病細小血管合併症検查
- 細小血管障害=可視下では捉える事のできないような血管の障害
- 糖尿病網膜症→当院では眼科医不在のため、近隣の眼科に依頼し眼底検査施行
NDR(なし) SDR(単純性) PPDR(前増殖性) PDR(増殖性) - 糖尿病腎症→尿アルブミン(u-alb)検査、蓄尿蛋白定量検査、24時間Ccr測定
第1期・・尿アルブミン正常(く30mg/g.cr)
第2期・・微量アルブミン(30-300 mg/g・cr)
第3期・・尿蛋白陽性
第4期・・クレアチニン増加(2.0mg/dl以上)
第5期・・血液透析 - 糖尿病性神経障害
末梢神経障害
→アキレス腱反射(打腱器)振動覚(音叉) 触覚(モノフィラメント) 末梢神経伝導速度
自律神経障害
→心臓(心電図R-R間隔変動測定.CVR-R)起立性低血压(起立時眩量、失神)
消化管運動神経機能低下(吐気、便秘、下痢) 膀胱機能低下(残尿や尿閉)
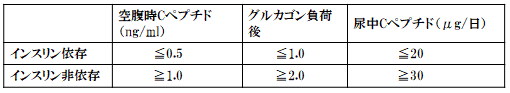
インスリン分泌能検査
- グルカゴン負荷試験
静脈注射前および6分後の血糖、C-ペプチドを測定する。
グルカゴンが膵臓からのインスリン分泌を刺激する
- 7590GTT
- 朝食負荷試験
朝食前後の血糖、C-ペプチドを測定(食事量に影響を受ける) - 尿中C-ペプチド
防腐剤を入れて蓄尿で測定:正常 40-100 μg/日
悪性腫瘍検索
- 胸部~骨盤部造影CT検査
- 腹部~骨盤部MRI、 MRCP檢查
- 腹部超音波檢查
- 上部消化管内視鏡検査&下部消化管内視鏡檢查
糖尿病大血管障害合併症検査
- 大血管障害=太い血管の障害
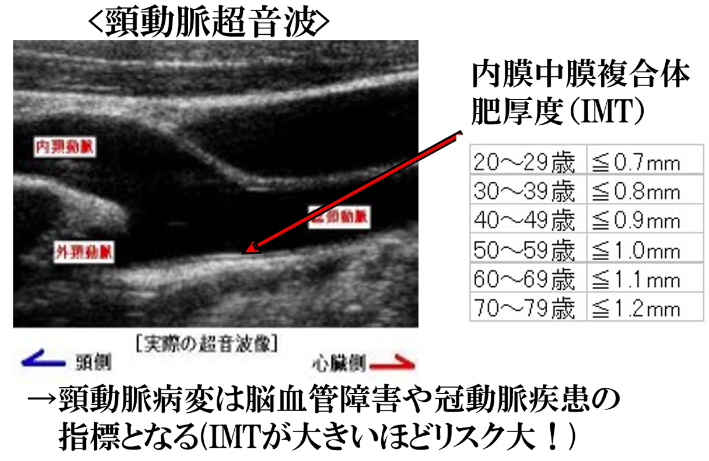
脳血管障害・・・脳MRI/MRA検查頸動脈超音波
心血管障害・・・心電図 心エコー冠動脈CT 心臓カテーテル検査
下肢血管障害・・・ABI/PWV 下肢MRA

入院中の血糖測定
- 血糖測定は原則4~6回測定(各食前と各食後2時間または就寝前)
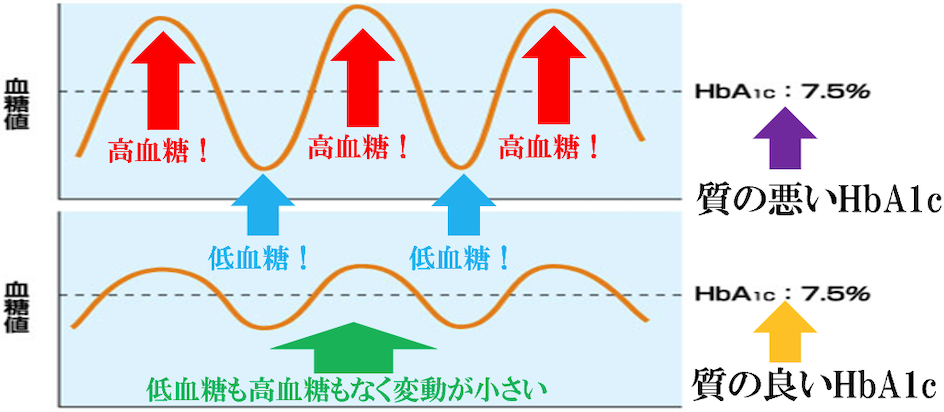
血糖日内変動幅の重要性
同じHbA1cだとしても、血糖変動幅の異なる2つのパターンを考えた場合、
血糖変動が小さいほど長期的な合併症の進展リスクは小さくなる
血糖コントロール
- 栄養士による個別栄養指導
- 強化インスリン療法およびGLP-1アナログ製剤の導入
(糖毒性解除後、経口糖尿病薬への変更も含む) - 自己血糖測定の導入
- 基礎インスリン注射+経口糖尿病薬およびGLP-1アナログ製剤の導入 (BOT療法、BPT療法)
- ケトアシドーシス、重症感染症に対するインスリン持続静脈注射(CVII)
- 内因性インスリン分泌を評価し、病態に応じた適切な糖尿病薬の選択
担当医師
李 相翔
り そうしょう
副院長 兼
内科総合部長

出身大学
平成16年 昭和大学医学部卒業
資格
- 医学博士
- 日本内科学会認定内科医
- 日本内科学会認定総合内科専門医・指導医
- 日本糖尿病学会認定専門医・指導医
専門分野
糖尿病・代謝・内分泌内科